一种保险自助理赔管理方法和系统与流程
1.本发明属于保险理赔管理技术领域,涉及到一种保险自助理赔管理方法和系统。
背景技术:
2.医疗保险作为主要的人身保险之一,也变的越发普及,在医疗保险投保人员数量急剧增加的背景下,当前采用了一种保险自助理赔方式来代替传统的理赔流程,为了保障自助理赔的准确性,需要对人员医疗保险自助理赔过程进行管理。
3.当前人员医疗保险自助理赔主要是通过人员注册保险自助受理平台并填写对应的基本信息、申请理赔信息和就诊材料信息,保险公司通过提取保险自助受理平台中投保人员信息并进行处理,对人员医疗保险自助理赔过程的管理主要偏向于对人工操作方面的管理,因此,当前对人员医疗保险自助理赔过程的管理方式还存在以下几个方面的问题:
4.1、保险自助受理平台每个人员申请理赔类型会存在一定的差异,当前没有根据各人员对应的申请理赔类型对人员进行分类,无法提高对各人员申请理赔信息的核实效率,同时当前对各人员医疗保险自助理赔管理为笼统式的管理方式,无法提高对理赔人员的管理效率;
5.2、当前对人员医疗保险自助理赔管理方式中没有对平台理赔规则信息进行管理,而是根据人员输入的信息对各人员进行理赔核实和处理,无法实现对各人员输入信息的自动化核实和精准化核实,同时当前对人员理赔核实过程中人工核实过程占比较大,需要花费大量的人工时间,无法促进保险公司的运营效率;
6.3、当前对人员医疗保险自助理赔的管理方式中没有对人员申请理赔信息的核实过程进行分类,进而无法提高人员自助理赔结果的生成效率,在一定程度上也无法节省理赔人员的申请等待时长,进而无法提高理赔人员的满意度。
技术实现要素:
7.鉴于此,为解决上述背景技术中所提出的问题,现提出针对医疗保险自助理赔的一种保险自助理赔管理方法和系统,实现了对医疗保险自助理赔人员的自助理赔信息的精准核实;
8.本发明的目的可以通过以下技术方案实现:
9.本发明第一方面提供了一种保险自助理赔管理方法,该方法包括以下步骤:
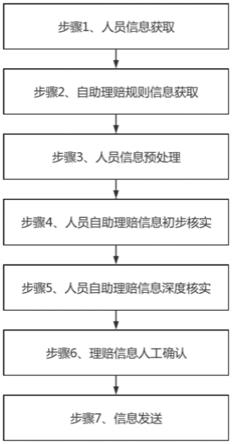
10.步骤1、人员信息获取:获取目标保险自助受理平台当前对应的申请理赔人员数量,将当前申请理赔人员记为待处理人员,将目标保险自助受理平台各待处理人员按照预设顺序进行编号,依次标记为1,2,...i,...m,m取值为整数,获取各待处理人员对应的基本信息、申请理赔信息和就诊材料信息;
11.步骤2、自助理赔规则信息获取:从目标保险自助受理平台对应后台调取该目标保险自助受理平台对应的自助理赔规则信息,并对该目标保险自助受理平台对应的自助理赔规则信息进行处理;
12.步骤3、人员信息预处理:对目标保险自助受理平台中各待处理人员对应的申请理赔信息和就诊材料信息进行预处理;
13.步骤4、人员自助理赔信息初步核实:对目标保险自助受理平台中各待处理人员对应的基本信息和预处理后的申请理赔信息进行核实,将信息符合的待处理人员记为初步符合人员,统计各初步符合人员,将信息不符合的人员记为不合格人员;
14.步骤5、人员自助理赔信息深度核实:对各初步符合人员对应预处理后的申请理赔信息和就诊材料信息进行进一步核实,将申请理赔信息和就诊材料信息均符合的人员记为理赔获批人员,统计各理赔获批人员;
15.步骤6、理赔信息人工确认:将各理赔获批人员对应的基本信息、申请理赔信息和就诊材料信息发送至保险理赔审核人员进行人工审核确认,获取保险理赔审核人员对应的确认指令信息,将确认理赔获批人员记为目标打款人员;
16.步骤7、信息发送:根据人员自助理赔信息初步核实、人员自助理赔信息深度核实和理赔信息人工确认的结果,进行信息发送。
17.上述发明中,所述各待处理人员对应的基本信息包括各待处理人员对应的姓名、年龄、性别、身份证号、出险日期和投保信息,其中,投保信息包括投保类型、投保人员姓名、投保起始日期、投保生效日期和投保截止日期,申请理赔信息包括申请理赔类型、申请理赔金额和申请理赔事件说明内容,就诊材料信息包括就诊材料形式、就诊材料类型和各类型就诊材料对应的内容,其中就诊材料形式为图片形式。
18.上述发明中,所述该目标保险自助受理平台对应的自助理赔规则信息包括理赔类型规则信息、理赔时间规则信息和理赔支付规则信息,其中,
19.理赔类型规则信息,包括理赔类型、各理赔类型对应的许可理赔场景、各理赔类型中各许可理赔场景对应的标准理赔材料信息类型、标准就诊医院等级和各理赔类型对应的投保类型,其中,理赔类型包括意外医疗理赔和疾病医疗理赔;
20.理赔时间规则信息为各理赔类型对应的索赔时效;
21.理赔支付规则信息,包括各理赔类型对应的赔付等级、各赔付等级对应的病症类型和各赔付等级所属病症类型中各病症等级对应的赔付比例,其中疾病医疗理赔类型对应的赔付等级包括一级赔付、二级赔付和三级赔付,意外医疗理赔类型对应的赔付等级包括一般伤情、致残伤情和意外伤亡三个等级。
22.上述发明中,所述对该目标保险自助受理平台对应的自助理赔规则信息进行处理时具体包括:根据该目标保险自助受理平台对应的理赔类型,构建疾病医疗理赔类型匹配模型和意外医疗类型匹配模型,根据目标保险自助受理平台对应的理赔类型规则信息、理赔时间规则信息和理赔支付规则信息,获取疾病医疗理赔类型和意外医疗理赔类型对应的类型规则信息、时间规则信息和支付规则信息,将疾病医疗理赔类型和意外医疗理赔类型对应的类型规则信息、时间规则信息和支付规则信息分别导入对应的疾病医疗理赔类型匹配模型和意外医疗类型匹配模型中,同时构建类型规则匹配标签、时间规则匹配标签和支付规则匹配标签,将构建的各标签添加至各标签对应的规则信息中。
23.上述发明中,所述步骤3中对目标保险自助受理平台各待处理人员对应的申请理赔信息和就诊材料信息进行预处理的具体过程包括以下步骤:
24.获取目标保险自助受理平台各待处理人员对应的申请理赔事件说明内容,将目标
保险自助受理平台各待处理人员对应的申请理赔事件说明内容进行分词,并提取目标保险自助受理平台各待处理人员申请理赔事件对应的关键词,将各待处理人员申请理赔事件对应的关键词记为理赔关键词,将各待处理人员对应的理赔关键词转化为词向量形式,构建各待处理人员理赔关键词向量集合 ai={ai1,ai2,...aip,...aig},aip表示第i个待处理人员对应的第p个理赔关键词向量;
25.获取目标保险自助受理平台各待处理人员对应的就诊材料信息,利用图像识别技术对各待处理人员对应的各类型就诊材料进行识别,提取各类型就诊材料图片中对应的文本信息。
26.上述发明中,所述步骤4还包括对不合格人员进行与分析,具体为:根据目标保险自助受理平台中各不合格人员对应的不合格信息,获取各不合格人员对应的不合格类型,其中,不合格类型包括单一型不合格和混合型不合格。
27.上述发明中,所述步骤4还包括对不合格人员进行处理与分析,具体为:获取目标保险自助受理平台不合格人员对应的数量,根据各不合格人员对应的不合格信息,获取各不合格人员对应的不合格类型,其中,不合格类型包括单一型不合格和混合型不合格。
28.上述发明中,步骤5中统计各理赔获批人员对应的具体统计过程如下:
29.将目标保险自助受理平台各初步符合人员按照预设顺序进行编号,依次标记为1,2,...k...h,h≤m,将各初步符合人员对应的申请理赔类型进行对比,将各初步符合人员划分为意外医疗理赔类型人员和疾病医疗理赔类型人员;
30.将各意外医疗理赔类型人员和各疾病医疗理赔类型人员对应的申请理赔信息和就诊材料信息分别代入对应的意外医疗类型匹配模型和疾病医疗理赔类型匹配模型中,输出各初步符合人员对应的申请理赔规则符合度;
31.将各初步符合人员对应的申请理赔规则符合度与预设的标准申请理赔规则符合度进行对比,若某初步符合人员对应的申请理赔规则符合度达到预设值,则将该初步符合人员记为理赔获批人员,进而统计各理赔获批人员。
32.上述发明中,所述步骤5还包括对理赔未获批人员进行处理与分析,其具体处理与分析过程为:将各初步符合人员对应的申请理赔规则符合度中小于标准申请理赔规则符合度的人员记为理赔未获批人员,获取各理赔未获批人员对应的理赔不符信息,根据各理赔未获批人员对应的理赔不符信息类型,将各理赔未获批人员对应的理赔不符信息类型与预设各处理方式对应的不符信息类型进行对比,获取各理赔未获批人员对应的处理方式。
33.本发明第二方面提供了一种保险自助理赔管理系统,包括:
34.人员信息获取模块,用于获取目标保险自助受理平台当前对应的申请理赔人员对应的基本信息和申请理赔信息,将当前对应的申请理赔人员记为待处理人员;
35.材料上传模块,用于上传各待处理人员对应的就诊材料信息;
36.自助理赔规则信息获取与处理模块,用于从目标保险自助受理平台对应后台调取该目标保险自助受理平台对应的自助理赔规则信息,并对该目标保险自助受理平台对应的自助理赔规则信息进行整合;
37.人员信息预处理模块,用于对目标保险自助受理平台各待处理人员对应的申请理赔信息和就诊材料信息进行预处理;
38.人员自助理赔信息核实模块,包括人员自助理赔信息初步核实单元、人员自助理
赔信息深度核实单元和人工确认单元,其中,
39.所述人员自助理赔信息初步核实单元,用于对目标保险自助受理平台中各待处理人员对应的基本信息和预处理后的申请理赔信息进行核实;
40.所述人员自助理赔信息深度核实单元,用于对各初步符合人员对应预处理后的申请理赔信息和就诊材料信息进行进一步核实;
41.所述人员确认单元,用于将各理赔获批人员对应的基本信息、申请理赔信息和就诊材料信息发送至保险理赔审核人员进行人工审核确认;
42.数据库,用于存储各医院对应的名称和各医院名称对应的医院等级;
43.信息发送终端,用于根据人员自助理赔信息核实模块对应的核实结果进行信息发送。
44.与现有技术相比,本发明的有益效果为:
45.(1)本发明提供的一种保险自助理赔管理方法,通过对各待处理人员对应的基本信息、申请理赔信息、就诊材料信息和目标保险自助受理平台对应的自助理赔规则信息进行处理,解决了当前管理方式没有通过目标保险自助受理平台的理赔规则信息进行管理的问题,提高了后续对各待处理人员申请理赔信息核实的针对性,大幅度提升了对各待处理人员申请理赔信息的核实效率,打破了当前对各待处理人员的自助申请理赔管理的局限性和笼统性,实现了对待处理人员理赔信息的精准化核实和自动化核实,在一定程度上有效的提高了对各待处理人员的管理效果和管理效率,同时还大大的节省了保险人员的工作时长,促进了保险公司的运营效率。
46.(2)本发明通过将人员自助理赔阶段划分为初步核实、深度审核和人工确认三个部分进行核实,解决了当前没有对人员申请理赔信息的核实过程进行分类的问题,大大的提高了人员自助理赔结果的生成效率,在一定程度上也有效的节省各待处理人员的申请等待时长,进而大大的提高了各待处理人员对保险公司的满意度。
附图说明
47.为了更清楚地说明本发明实施例的技术方案,下面将对实施例描述所需要使用的附图作简单地介绍,显而易见地,下面描述中的附图仅仅是本发明的一些实施例,对于本领域普通技术人员来讲,在不付出创造性劳动的前提下,还可以根据这些附图获得其他的附图。
48.图1为本发明方法实施步骤流程图。
49.图2为本发明系统各模块连接示意图;
50.图3为人员自助理赔信息核实模块结构示意图。
具体实施方式
51.下面将结合本发明实施以上内容仅仅是对本发明的构思所作的举例和说明,所属本技术领域的技术人员对所描述的具体实施例做各种各样的修改或补充或采用类似的方式替代,只要不偏离发明的构思或者超越本权利要求书所定义的范围,均应属于本发明的保护范围。
52.请参阅图1所示,一种保险自助理赔管理方法,
53.步骤1、人员信息获取:获取目标保险自助受理平台当前对应的申请理赔人员数量,将当前申请理赔人员记为待处理人员,将目标保险自助受理平台各待处理人员按照预设顺序进行编号,依次标记为1,2,...i,...m,m取值为整数,获取各待处理人员对应的基本信息、申请理赔信息和就诊材料信息;
54.需要说明的是,所述各待处理人员对应的基本信息包括各待处理人员对应的姓名、年龄、性别、身份证号、出险日期和投保信息,其中,投保信息包括投保类型、投保人员姓名、投保起始日期、投保生效日期和投保截止日期,申请理赔信息包括申请理赔类型、申请理赔金额和申请理赔事件说明内容,就诊材料信息包括就诊材料形式、就诊材料类型和各类型就诊材料对应的内容,其中就诊材料形式为图片形式,就诊材料类型包括医院费用、医学诊断证明、身份和治疗明细。
55.本发明实施例通过采集各待处理人员对应的基本信息、申请理赔信息和就诊材料信息,为后续对人员自助理赔信息核实过程提供了便利。
56.步骤2、自助理赔规则信息获取:从目标保险自助受理平台对应后台调取该目标保险自助受理平台对应的自助理赔规则信息,并对该目标保险自助受理平台对应的自助理赔规则信息进行处理;
57.具体地,所述该目标保险自助受理平台对应的自助理赔规则信息包括理赔类型规则信息、理赔时间规则信息和理赔支付规则信息,其中,
58.理赔类型规则信息,包括理赔类型、各理赔类型对应的许可理赔场景、各理赔类型中各许可理赔场景对应的标准理赔材料信息类型、标准就诊医院等级和各理赔类型对应的投保类型,其中,理赔类型包括意外医疗理赔和疾病医疗理赔;
59.需要说明的是,意外医疗理赔类型对应的许可理赔场景包括交通意外、旅游意外和综合意外三类,其中,交通意外、旅游意外和综合意外又分为若干子场景,例如交通意外对应的子场景为突发性的追尾、突发性的翻车等,旅游意外对应的子场景为旅游时发生意外的人员伤害、旅游时发生的财产丢失等,综合意外对应的子场景包括突发性的爆炸导致的人员伤害、意外的高空坠物导致的人员伤害等,疾病医疗理赔类型对应的许可理赔场景包括普遍性疾病、急重型疾病和急危型三大类。
60.理赔时间规则信息为各理赔类型对应的索赔时效;
61.理赔支付规则信息,包括各理赔类型对应的赔付等级、各赔付等级对应的病症类型和各赔付等级所属病症类型中各病症等级对应的赔付比例,其中疾病医疗理赔类型对应的赔付等级包括一级赔付、二级赔付和三级赔付,意外医疗理赔类型对应的赔付等级包括一般伤情、致残伤情和意外伤亡三个等级。
62.需要说明的是,疾病医疗理赔类型对应赔付等级中的一级赔付等级为普遍性疾病对应的赔付等级,二级赔付等级为急重型疾病对应的赔付等级,三级赔付等级为急危型对应的赔付等级,致残伤情对应的赔付等级包括十个赔付子等级,其中一级赔付子等级》二级赔付子等级》三级赔付子等级》四级赔付子等级》 五级赔付子等级》...》十级赔付子等级,一般伤情等级包括较轻微伤情等级、轻微伤情等级和普通伤情等级。
63.进一步地,所述对该目标保险自助受理平台对应的自助理赔规则信息进行处理时具体包括:根据该目标保险自助受理平台对应的理赔类型,构建疾病医疗理赔类型匹配模型和意外医疗类型匹配模型,根据目标保险自助受理平台对应的理赔类型规则信息、理赔
时间规则信息和理赔支付规则信息,获取疾病医疗理赔类型和意外医疗理赔类型对应的类型规则信息、时间规则信息和支付规则信息,将疾病医疗理赔类型和意外医疗理赔类型对应的类型规则信息、时间规则信息和支付规则信息分别导入对应的疾病医疗理赔类型匹配模型和意外医疗类型匹配模型中,同时构建类型规则匹配标签、时间规则匹配标签和支付规则匹配标签,将构建的各标签添加至各标签对应的规则信息中。
64.步骤3、人员信息预处理:对目标保险自助受理平台中各待处理人员对应的申请理赔信息和就诊材料信息进行预处理;
65.具体地,所述对目标保险自助受理平台各待处理人员对应的申请理赔信息和就诊材料信息进行预处理的具体过程包括以下步骤:
66.h1、获取目标保险自助受理平台各待处理人员对应的申请理赔事件说明内容,将目标保险自助受理平台各待处理人员对应的申请理赔事件说明内容进行分词,并提取目标保险自助受理平台各待处理人员申请理赔事件对应的关键词,将各待处理人员申请理赔事件对应的关键词记为理赔关键词,将各待处理人员对应的理赔关键词转化为词向量形式,构建各待处理人员理赔关键词向量集合 ai={ai1,ai2,...aip,...aig},aip表示第i个待处理人员对应的第p个理赔关键词向量。
67.h2、获取目标保险自助受理平台各待处理人员对应的就诊材料信息,利用图像识别技术对各待处理人员对应的各类型就诊材料进行识别,提取各类型就诊材料图片中对应的文本信息。
68.需要说明的是,医院费用类型图片中对应的文本信息包括就诊医院名称、就诊日期、各次就诊日期对应收费金额和收费项目名称;医学诊断证明类型图片中对应的文本信息包括病状类型、病症等级和影像图片,身份类型图片中对应的文本信息包括姓名和身份证号,治疗明细类型图片中对应的文本信息包括治疗时间、治疗时各使用药物对应的名称、各使用药物对应的数量、各使用药物对应的价格。
69.通过对各待处理人员对应的基本信息、申请理赔信息、就诊材料信息和目标保险自助受理平台对应的自助理赔规则信息进行处理,解决了当前管理方式没有通过目标保险自助受理平台的理赔规则信息进行管理的问题,提高了后续对各待处理人员申请理赔信息核实的针对性,大幅度提升了对各待处理人员申请理赔信息的核实效率,打破了当前对各待处理人员的自助申请理赔管理的局限性和笼统性,实现了对待处理人员理赔信息的精准化核实和自动化核实,在一定程度上有效的提高了对各待处理人员的管理效果和管理效率,同时还大大的节省了保险人员的工作时长,促进了保险公司的运营效率。
70.步骤4、人员自助理赔信息初步核实:对目标保险自助受理平台中各待处理人员对应的基本信息和预处理后的申请理赔信息进行核实,将信息符合的待处理人员记为初步符合人员,统计各初步符合人员,将信息不符合的人员记为不合格人员;
71.具体地,所述对目标保险自助受理平台中各待处理人员对应的基本信息和预处理后的申请理赔信息进行核实主要用于对各待处理人员对应的出险日期、申请理赔类型和身份进行核实,其具体核实过程包括以下步骤:
72.1)获取目标保险自助受理平台各待处理人员对应的基本信息,调取目标保险自助受理平台各待处理人员对应的出险日期、投保类型、投保生效日期、投保截止日期;
73.2)将目标自助受理平台各待处理人员对应的投保类型与理赔时间规则信息进行
对比,获取各待处理人员投保类型对应的索赔时效,同时根据目标保险自助受理平台各待处理人员对应的投保生效日期、投保截止日期和索赔时效,获取各待处理人员对应的许可索赔时间区间;
74.3)将目标保险自助受理平台各待处理人员对应的出险日期与各待处理人员对应的许可索赔时间区间进行对比,若某待处理人员对应的出现日期处于其对应的许可索赔时间区间内,则将该待处理人员记为出险时间符合人员,反之则记为出险时间不合格人员,调取各出险时间不合格人员对应的编号;
75.4)将目标保险自助受理平台各待处理人员对应的申请理赔类型与其投保类型进行匹配对比,若某待处理人员对应的申请理赔类型与其投保类型一致,则将该待处理人员记为理赔类型符合人员,反之则记为理赔类型不合格人员,调取各理赔类型不合格人员对应的编号;
76.5)将目标保险自助受理平台各待处理人员对应投保姓名与各待处理人员姓名进行匹配对比,若某待处理人员对应投保姓名与其姓名一致,则将该待村处理人员记为姓名符合人员,反之则记为身份不合格人员,调取各身份不合格人员对应的编号;
77.6)获取目标保险自助受理平台各出险时间符合人员对应的编号、各理赔类型符合人员对应的编号和姓名符合人员对应的编号,将出险时间、理赔类型和姓名均符合的人员记为初步符合人员。
78.进一步地,所述步骤4还包括对不合格人员进行与分析,具体为:根据目标保险自助受理平台中各不合格人员对应的不合格信息,获取各不合格人员对应的不合格类型,其中,不合格类型包括单一型不合格和混合型不合格,在一个具体实施例中,所述目标保险自助受理平台不合格人员包括标保险自助受理平台中各出险时间不合格人员、理赔类型不合格人员和身份不合格人员,获取目标保险自助受理平台中各出险时间不合格人员对应的编号、各理赔类型不合格人员对应的编号和对应的编号,将出险时间不合格人员、理赔类型不合格人员和各身份不合格人员记为目标保险自助受理平台不合格人员,统计目标保险自助受理平台不合格人员数量,并获取各不合格人员对应的不合格类型,其中不合格类型包括单一型不合格和混合型不合格。
79.需要说明的是,单一型不合格包括出险时间不合格、理赔类型不合格和身份不合格,混合型不合格包括出险时间—理赔类型不合格、出险时间—身份不合格、理赔类型—身份不合格和出险时间—理赔类型—身份不合格。
80.步骤5、人员自助理赔信息深度核实:对各初步符合人员对应预处理后的申请理赔信息和就诊材料信息进行进一步核实,将申请理赔信息和就诊材料信息均符合的人员记为理赔获批人员,统计各理赔获批人员;
81.具体地,所述统计各理赔获批人员对应的具体统计过程如下:过程如下:
82.第一步、将目标保险自助受理平台各初步符合人员按照预设顺序进行编号,依次标记为1,2,...k...h,h≤m,获取各初步符合人员对应的申请理赔类型进行对比,将各初步符合人员划分为意外医疗理赔类型人员和疾病医疗理赔类型人员;
83.第二步、将各意外医疗理赔类型人员和各疾病医疗理赔类型人员对应的申请理赔信息和就诊材料信息分别代入对应的意外医疗类型匹配模型和疾病医疗理赔类型匹配模型中,输出各初步符合人员对应的申请理赔规则符合度;
84.需要说明的是,所述各初步人员对应的申请理赔规则符合度包括各意外医疗理赔类型人员对应的申请理赔规则符合度和各疾病医疗理赔类型人员对应的申请理赔规则符合度;
85.示例性的,各意外医疗理赔类型人员对应的申请理赔规则符合度具体输出过程如下:
86.f1、将各意外医疗理赔类型人员按照预设顺序进行编号,依次标记为1,2,...u,...v,v≤h,获取各意外医疗理赔类型人员对应的对应的理赔关键词向量集合,并记为a
′u;
87.f2、获取意外医疗类型匹配模型中类型规则匹配标签对许可理赔场景数量,将各许可理赔场景进行分词,并提取各许可理赔场景对应的关键词,将各许可理赔场景对应的关键词转化为向量形式,构建各许可理赔场景关键词向量集合 b
x
={b
x
1,b
x
2,...b
x
s,...b
x
q},b
x
q表示第x个许可理赔场景对应的第s个关键词向量,利用计算公式计算各意外医疗理赔类型人员与各许可理赔场景对应的匹配度,其计算公式为p
u,x
表示第u个意外理赔类型人员与第x个许可理赔场景对应的匹配度;
88.f3、将各意外理赔类型中各许可理赔场景对应的匹配度与预设的理赔场景标准匹配度进行对比,若某意外理赔类型人员与某许可理赔场景对应的匹配度大于或者等于预设的理赔场景标准匹配度时,则将许可理赔场景记为该意外理赔人员对应的目标许可理赔场景,若某意外理赔类型人员与各许可理赔场景对应的匹配度均小于预设的理赔场景对应的标准匹配度,则将该意外理赔人员记为理赔场景不成立人员;
89.f4、根据各意外医疗理赔类型人员对应的目标许可理赔场景,提取各意外医疗理赔类型人员目标许可理赔场景对应的标准理赔材料信息类型、各意外医疗理赔类型人员对应的就诊材料类型和各类型就诊材料对应的文本信息,将各意外医疗理赔类型人员对应的就诊材料类型与各意外医疗理赔类型人员目标许理赔场景对应的标准理赔材料类型进行对比,获取各意外医疗理赔类型人员对应的就诊材料匹配度;
90.f41、若某意外理赔类型人员对应的就诊材料类型均与其目标理赔场景对应的标准理赔材料类型一致,则将该意外理赔类型人员对应的就诊材料匹配度记为β;
91.f42、若某意外理赔类型人员对应就诊材料类型中缺乏其目标理赔场景中某标准理赔材料类型,获取该意外理赔类型人员缺乏的标准理赔材料类型,并将该意外理赔人员记为材料缺乏人员,将该材料缺乏人员对应的就诊材料匹配度记为β
′
;
92.f43、统计各意外医疗理赔类型人员对应的就诊材料匹配度,并标记为φu,φu表示第u个意外理赔人员对应的就诊材料匹配度,φu∈(β,β
′
),β>β
′
。
93.f5、调取各意外医疗理赔类型人员对应的就诊医院名称,从数据库中提取各医院名称对应的医院等级,将各意外医疗理赔类型人员就诊医院等级与其目标理赔场景对应的标准就诊医院等级进行对比,获取意外理赔类型人员对应的就诊医院匹配度;
94.f51、若某意外理赔类型人员就诊医院等级符合其标准就诊医院等级,则将该意外理赔类型人员对应的就诊医院匹配度记为γ;
95.f52、若某意外理赔类型人员对应的就诊医院等级不符合对应的标准就诊医院等级,则将该意外理赔类型人员记为医院不符人员,将医院不符人员对应的就诊医院匹配度
记为γ
′
;
96.f53、统计各意外理赔类型人员对应的就诊医院匹配度,并标记为f53、统计各意外理赔类型人员对应的就诊医院匹配度,并标记为表示第u个意外理赔人员对应的就诊医院匹配度,
97.f6、根据各意外医疗理赔类型人员的就诊材料信息,获取各意外理赔类型人员对应的综合就诊收费金额和病症等级,获取各意外理赔人员对应的理赔金额符合度;
98.f61、将各意外医疗理赔类型人员对应的病症类型与各赔付等级对应的病症类型进行匹配对比,筛选出各意外医疗理赔类型人员对应的赔付等级;
99.f62、将各意外医疗理赔类型人员对应的病症等级与各病症等级对应的赔付比例进行对比,筛选出各意外医疗理赔类型人员对应的赔付比例,将各意外医疗理赔类型人员对应的赔付比例乘以各意外医疗理赔类型人员对应的综合就诊收费金额,获取各意外医疗理赔类型人员对应的实际理赔金额;
100.f63、将各意外医疗理赔类型人员对应的申请理赔金额与各意外医疗理赔类型人员对应的实际理赔金额进行对比,若某意外理赔人员对应的申请理赔金额符合其实际理赔金额,则将该意外理赔人员对应的理赔金额符合度记为λ,反之则将该意外理赔人员记为理赔金额不符人员,将理赔金额不符人员对应的理赔金额符合度记为λ
′
;
101.f64、统计各意外理赔人员对应的理赔金额符合度,并标记为ψu,ψu表示第 u个意外理赔人员对应的理赔金额符合度,ψu∈(λ,λ
′
),λ>λ
′
。
102.f7、利用计算公式计算各意外医疗理赔类型人员对应的申请理赔规则符合度,其计算公式为yu表示第u个意外理赔人员对应的理赔规则符合度,μ1,μ2,μ3,μ4分别表示预设系数,μ1+μ2+μ3+μ4=1,按照各意外医疗理赔类型人员对应的申请理赔规则符合度的分析方式对各疾病医疗理赔类型人员进行分析,进而获取各疾病医疗理赔类型人员对应的申请理赔规则符合度。
103.第三步、将各初步符合人员对应的申请理赔规则符合度与预设的标准申请理赔规则符合度进行对比,若某初步符合人员对应的申请理赔规则符合度达到预设值,则将该初步符合人员记为理赔获批人员,进而统计各理赔获批人员。
104.具体地,所述步骤5还包括对理赔未获批人员进行处理与分析,其具体处理与分析过程为:将各初步符合人员对应的申请理赔规则符合度中小于标准申请理赔规则符合度的人员记为理赔未获批人员,获取各理赔未获批人员对应的理赔不符信息,根据各理赔未获批人员对应的理赔不符信息类型,将各理赔未获批人员对应的理赔不符信息类型与预设各处理方式对应的不符信息类型进行对比,获取各理赔未获批人员对应的处理方式。
105.需要说明的是,所述理赔未获批人员包括意外医疗理赔类型未获批人员和疾病医疗理赔类型未获批人员,意外医疗理赔类型未获批人员和疾病医疗理赔类型未获批人员中包括理赔场景不成立人员、材料缺乏人员、医院不符人员和理赔金额不符人员,即意外医疗理赔类型未获批人员和疾病医疗理赔类型未获批人员对应的理赔不符信息类型包括理赔场景不符、材料不符、医院不符和理赔金额不符;
106.还需要说明的是,预设处理方式包括驳回处理、更换类型处理、材料补充处理和金额更改处理,其中,驳回处理方式对应的不符类型为医院不符,更换类型处理方式对应的不
符类型为理赔场景不符,材料补充处理方式对应的不符类型为材料不符,金额更改处理方式对应的不符类型为理赔金额不符。
107.步骤6、理赔信息人工确认:将各理赔获批人员对应的基本信息、申请理赔信息和就诊材料信息发送至保险理赔审核人员进行人工审核确认,获取保险理赔审核人员对应的确认指令信息,将确认理赔获批人员记为目标打款人员;
108.具体地,确认指令信息包括确认理赔获批和暂定理赔获批,其中,若保险理赔审核人员对某理赔获批人员对应的确认指令信息为暂定理赔获批时,返回步骤5,进行重新深度核实,并发送至保险理赔审核人员进行再度人工审核确认。
109.本发明实施例通过将人员自助理赔阶段划分为初步核实、深度审核和人工确认三个部分进行核实,解决了当前没有对人员申请理赔信息的核实过程进行分类的问题,大大的提高了人员自助理赔结果的生成效率,在一定程度上也有效的节省各待处理人员的申请等待时长,进而大大的提高了各待处理人员对保险公司的满意度。
110.步骤7、信息发送:根据人员自助理赔信息初步核实、人员自助理赔信息深度核实和理赔信息人工确认的结果,进行信息发送,其中信息发送包括核实通过信息发送和核实不通过信息发送;
111.示例性的,所述核实通过信息发送通过发送审核通过指令至目标保险自助受理平台各目标打款人员对应的申请理赔界面;
112.核实不通过信息发送分为以下两个方面:
113.(1)初步核实不通过信息发送:获取目标保险自助受理平台各不合格人员对应的不合格类型,启动驳回指令,将驳回指令和各不合格人员对应的不合格类型发送至目标保险自助受理平台各不合格人员对应的申请理赔界面;
114.(2)深度核实不通过信息发送:根据各综合不符人员对应的处理方式,启动其对应的处理指令,将各综合不符人员对应的处理指令和各综合不符人员对应的不符类型发送至目标保险自助受理平台各综合不符人员对应的申请理赔界面。
115.本发明实施例通过进行信息发送,便于目标保险自助受理平台各待处理人员对其申请理赔信息审核的进度的获取,同时也促进了目标保险自助受理平台各综合不符人员对其不符合信的更改,保障了各待处理人员自助申请理赔的申请效率。
116.请参阅图2所示,本发明提供了一种保险自助理赔管理系统,包括:人员信息获取模块、材料上传模块、自助理赔规则信息获取与处理模块、人员信息预处理模块、人员自助理赔信息核实模块、数据库和信息发送终端;
117.所述人员信息获取模块,用于获取目标保险自助受理平台当前对应的申请理赔人员对应的基本信息和申请理赔信息,将当前对应的申请理赔人员记为待处理人员;
118.所述材料上传模块,用于上传各待处理人员对应的就诊材料信息;
119.所述自助理赔规则信息获取与处理模块,用于从目标保险自助受理平台对应后台调取该目标保险自助受理平台对应的自助理赔规则信息,并对该目标保险自助受理平台对应的自助理赔规则信息进行整合;
120.所述人员信息预处理模块,与人员信息获取模块和材料上传模块连接,用于对目标保险自助受理平台各待处理人员对应的申请理赔信息和就诊材料信息进行预处理;
121.请参阅图3所示,所述人员自助理赔信息核实模块,包括人员自助理赔信息初步核
实单元、人员自助理赔信息深度核实单元和人工确认单元,其中,
122.所述人员自助理赔信息初步核实单元,用于对目标保险自助受理平台中各待处理人员对应的基本信息和预处理后的申请理赔信息进行核实;
123.所述人员自助理赔信息深度核实单元,用于对各初步符合人员对应预处理后的申请理赔信息和就诊材料信息进行进一步核实;
124.所述数据库,用于存储各医院对应的名称和各医院名称对应的医院等级;
125.所述信息发送终端,与人员自助理赔信息核实模块连接,用于根据人员自助理赔信息核实模块对应的核实结果进行信息发送。
126.以上内容仅仅是对本发明的构思所作的举例和说明,所属本技术领域的技术人员对所描述的具体实施例做各种各样的修改或补充或采用类似的方式替代,只要不偏离发明的构思或者超越本权利要求书所定义的范围,均应属于本发明的保护范围。
相关技术
网友询问留言
已有0条留言
- 还没有人留言评论。精彩留言会获得点赞!
1